Künstliches Hüftgelenk: Wann ist eine Nachoperation notwendig?

Wer ein künstliches Hüftgelenk hat und Beschwerden im Hüftbereich oder Oberschenkel bekommt, muss manchmal erneut operiert werden – zum Beispiel bei einer bakteriellen Gelenkentzündung. Bei anderen Problemen mit der Hüftprothese ist es sinnvoll, zunächst die Vor- und Nachteile eines Eingriffs abzuwägen. Eine zweite ärztliche Meinung kann bei der Entscheidung helfen.
Bevor aufgrund von Beschwerden an der Hüfte erneut am künstlichen Gelenk operiert wird, ist es wichtig, die Ursache sorgfältig abzuklären. Denn Hüftprobleme können viele Ursachen haben:
- eine akute Komplikation wie zum Beispiel eine Gelenkentzündung. Diese muss schnell behandelt werden.
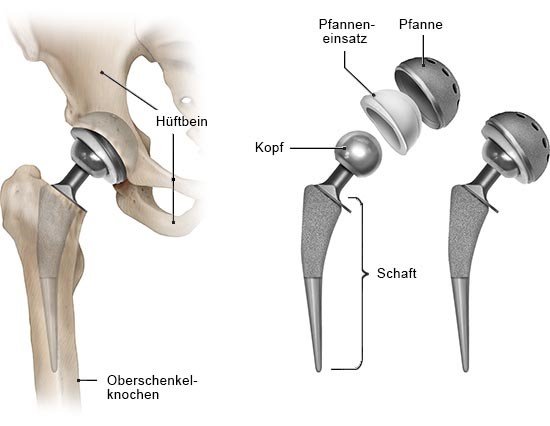
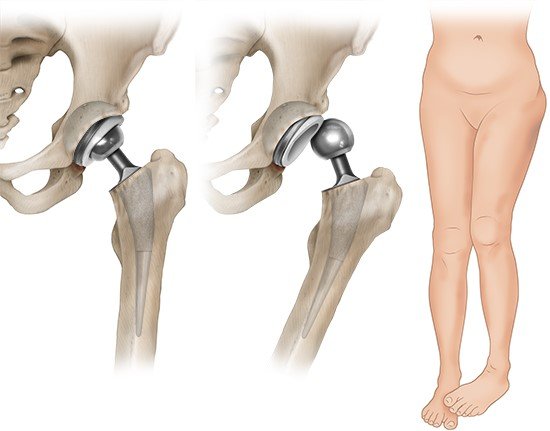
- Probleme mit der Prothese: Beispielsweise kann sich die Prothese lockern oder es kann zu einem Knochenbruch im Bereich der Prothese kommen. In solchen Situationen ist eine Operation oft sinnvoll – aber es gilt, im Einzelfall die Vor- und Nachteile abzuwägen.
- gesundheitliche Probleme, die nichts mit der Prothese zu tun haben: Hüftbeschwerden können zum Beispiel auch von der Wirbelsäule, den Nerven, der Leiste sowie von Sehnen, Muskeln oder Schleimbeuteln ausgehen. Dann ist eine erneute Operation am Hüftgelenk nicht sinnvoll.
Wenn die Ärztin oder der Arzt eine erneute Operation an der Hüfte empfiehlt, lohnt es sich daher, genau nachzufragen: Welche Ursache vermutet sie oder er für die Beschwerden? Gibt es auch andere Möglichkeiten der Behandlung und wenn ja, welche?