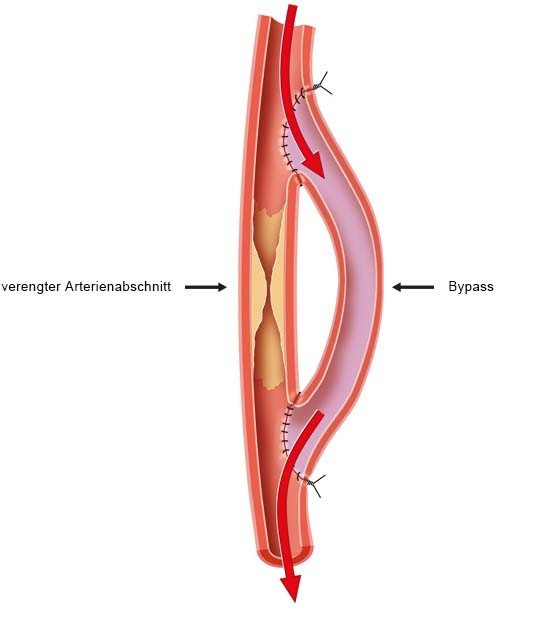
Antoniou GA, Georgiadis GS, Antoniou SA et al. Bypass surgery for chronic lower limb ischaemia. Cochrane Database of Syst Rev 2017; (4).
Deutsche Gesellschaft für Angiologie - Gesellschaft für Gefäßmedizin (DGA). Periphere arterielle Verschlusskrankheit (PAVK), Diagnostik, Therapie und Nachsorge (S3-Leitlinie, in Überarbeitung). AWFM-Registernr.: 065-003. 2015.
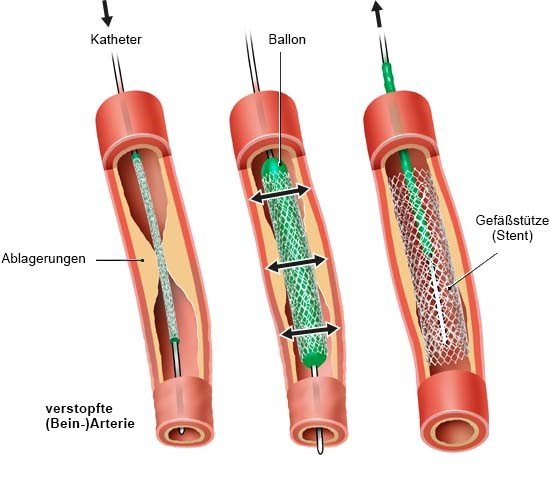
Deutsche Gesellschaft für Angiologie (DGA). DGA-Ratgeber: Durchblutungsstörungen der Beine und des Beckens – PAVK. 2018.
Hardung D, Behne A, Boral M et al. Antithrombotic Treatment for Peripheral Arterial Occlusive Disease. Dtsch Arztebl Int 2021; 118(31-32): 528-535.
Korosoglou G, Giusca S, Langhoff R et al. Safety and Effectiveness of Endovascular Therapy for the Treatment of Peripheral Artery Disease in Patients with and without Diabetes Mellitus. Angiology 2022; 73(10): 956-966.
Largiadèr F, Saeger HD, Keel M et al. Checkliste Chirurgie. Stuttgart: Thieme; 2016.
Nordanstig J, Behrendt CA, Baumgartner I et al. European Society for Vascular Surgery (ESVS) 2024 Clinical Practice Guidelines on the Management of Asymptomatic Lower Limb Peripheral Arterial Disease and Intermittent Claudication. Eur J Vasc Endovasc Surg 2024; 67(1): 9-96.
Tsai SY, Li YS, Lee CH et al. Mono or Dual Antiplatelet Therapy for Treating Patients with Peripheral Artery Disease after Lower Extremity Revascularization: A Systematic Review and Meta-Analysis. Pharmaceuticals (Basel) 2022; 15(5): 596.
Zhang C, Yin G. Safety of paclitaxel-coated devices in the femoropopliteal arteries: A systematic review and meta-analysis. PLoS One 2022; 17(10): e0275888.
Zhang YS, Chen JH, Mei T et al. Efficacy and safety of DOACs in patients with peripheral arterial disease: A systematic review and meta-analysis. Vascular 2021; 29(6): 846-855.
IQWiG-Gesundheitsinformationen sollen helfen, Vor- und Nachteile wichtiger Behandlungsmöglichkeiten und Angebote der Gesundheitsversorgung zu verstehen.
Ob eine der von uns beschriebenen Möglichkeiten im Einzelfall tatsächlich sinnvoll ist, kann im Gespräch mit einer Ärztin oder einem Arzt geklärt werden. Gesundheitsinformation.de kann das Gespräch mit Fachleuten unterstützen, aber nicht ersetzen. Wir bieten keine individuelle Beratung.
Unsere Informationen beruhen auf den Ergebnissen hochwertiger Studien. Sie sind von einem Team aus Medizin, Wissenschaft und Redaktion erstellt und von Expertinnen und Experten außerhalb des IQWiG begutachtet. Wie wir unsere Texte erarbeiten und aktuell halten, beschreiben wir ausführlich in unseren Methoden.